Agravación de la patología psiquiátrica tras un accidente de tráfico

Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
El baremo de aplicación de la Ley 35/2015 distingue tres apartados: trastornos neuróticos, trastornos permanentes del humor y agravaciones de la patología psiquiátrica. La valoración pericial exige para los casos de esta última categoría, “agravación o desestabilización de otros trastornos mentales”, la utilización de indicadores de la severidad de las distintas enfermedades psiquiátricas que ayuden a determinar diferencias entre la historia natural de la enfermedad y la evolución tras un evento traumático. El autor sugiere la valoración de la discapacidad antes y después del AT; la comparación de la severidad de los síntomas, de los tratamientos recibidos y de los ingresos hospitalarios; y la evolución de la autonomía y de los apoyos sociales. A su juicio, la exposición clara y documentada de la historia de la enfermedad y de los indicadores sugeridos contribuirá a la calidad de la pericia y a la clarificación de la magnitud precisa del agravamiento.

La compensación de los daños corporales sufridos en accidentes de tráfico (AT) ha sido objeto de baremación desde el año 1995. Con la publicación del baremo, nuestro sistema legal consiguió reducir la lotería jurídica y la litigiosidad, animando a las partes a llegar a acuerdos en torno a una estimación de puntos que se traducen en una compensación económica. Tras la publicación inicial del baremo en 1995, ha sufrido dos revisiones importantes, en 2003 y en 2015, que han supuesto avances en claridad y coherencia. En la actualidad el baremo de aplicación es el de la Ley 35/2015.
En fechas recientes, octubre de 2023, participé como ponente en las XV Jornadas de Valoración del Daño Corporal organizadas por la Fundación Mapfre. Me invitaron a desarrollar uno de los epígrafes del baremo, en concreto el que se refiere a la agravación de la patología psiquiátrica tras accidente de tráfico. En el presente artículo se resumen los contenidos de aquella ponencia.
Los trastornos psiquiátricos en el baremo de la Ley 35/2015
Los trastornos psiquiátricos están recogidos en el baremo en el capítulo 1, dedicado al sistema nervioso. En el apartado A, correspondiente a los trastornos neurológicos, se ubican los trastornos orgánicos de la personalidad y el deterioro cognitivo. En el apartado B, titulado Psiquiatría y psicología clínica, se distinguen tres apartados: trastornos neuróticos, trastornos permanentes del humor y agravaciones de la patología psiquiátrica. Por lo tanto, se asume que hay un pequeño grupo de trastornos psiquiátricos que pueden ser consecuencia directa de las lesiones o vivencias propias de un accidente de tráfico, mientras que se entiende que enfermedades psiquiátricas preexistentes pueden verse agravadas como consecuencia de lo ocurrido durante y poco después de un accidente de tráfico.
En la tabla 1 se recogen los trastornos psíquicos derivados de los traumatismos craneoencefálicos en los que media un daño orgánico cerebral.

En la tabla 2 se agrupan aquellos trastornos que se consideran resultado de vivencias muy amenazantes. Destaca el estrés postraumático como entidad nosológica central. La segunda categoría es el trastorno depresivo y, por último, la agravación de patología psiquiátrica previa, bien sea una demencia u otras enfermedades mentales.
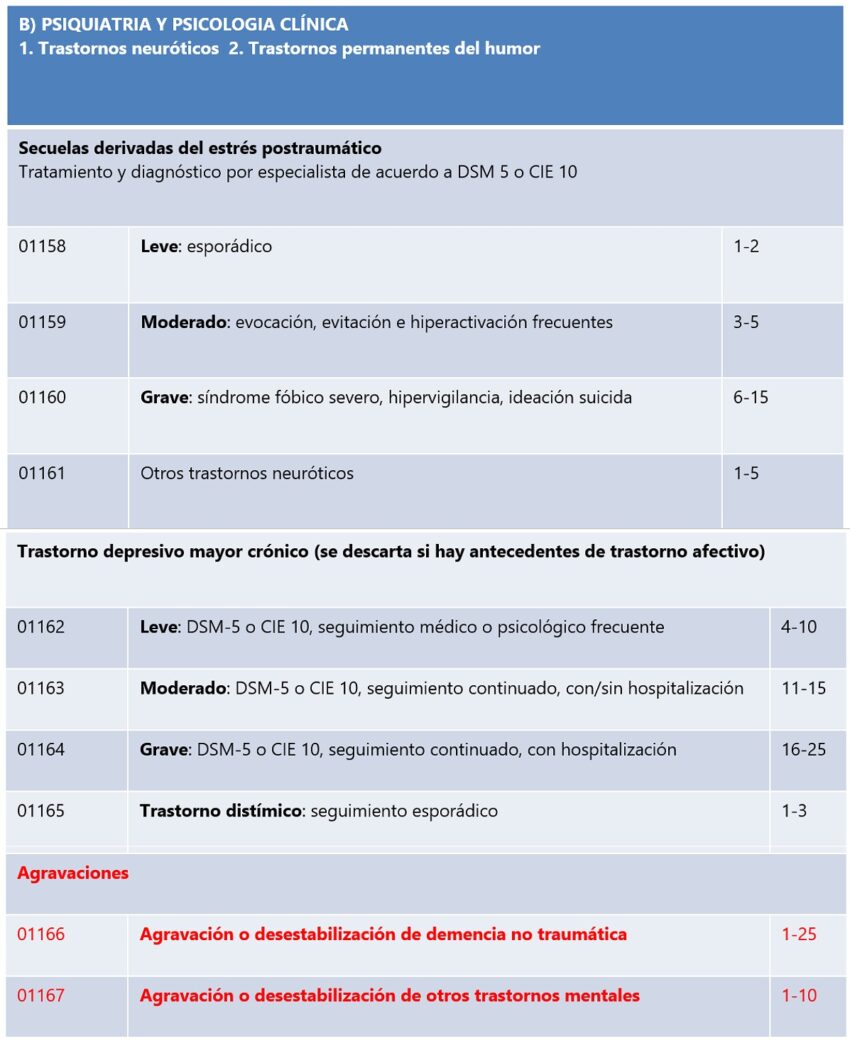
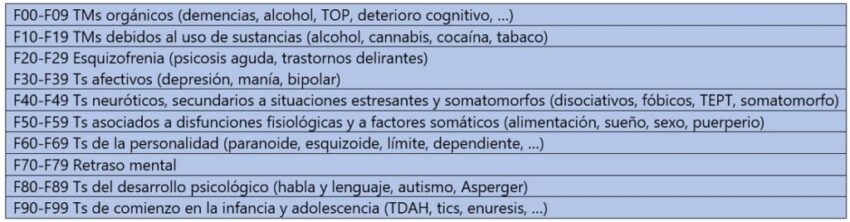
Esta última categoría, “agravación o desestabilización de otros trastornos mentales”, abre mucho el abanico, ya que nos remite a la posibilidad de que cualquier trastorno psiquiátrico se vea agravado como consecuencia de los eventos vinculados a un accidente de tráfico. En la tabla 3 podemos ver un resumen de las principales categorías diagnósticas de acuerdo con el CIE 10. La valoración pericial exige en estos casos de la utilización de indicadores de la severidad de las distintas enfermedades psiquiátricas que ayuden a determinar diferencias entre la historia natural de la enfermedad y la evolución tras un evento traumático. Asimismo, como en toda labor pericial, es necesaria una metodología de recogida de la información con algunas diferencias con respecto a la que se realiza en contextos clínicos. A estos dos temas dedicaremos el resto del artículo.
Indicadores de gravedad en psiquiatría
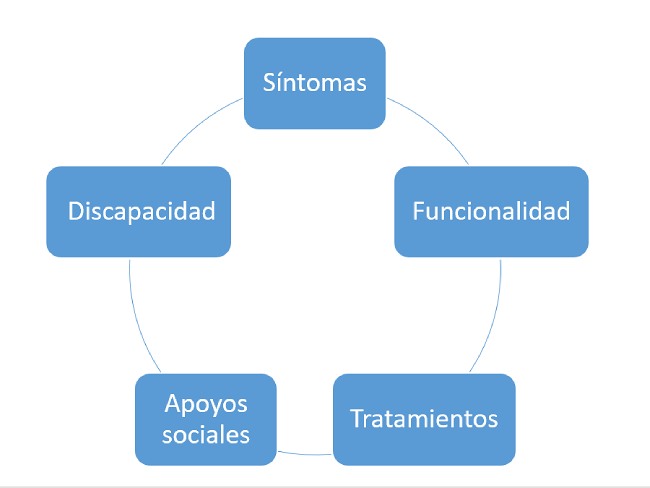
Los trastornos psiquiátricos se expresan a través de conjuntos de signos y síntomas, especialmente estos últimos, que se despliegan en el tiempo conformando un curso de la enfermedad. La evolución puede consistir en episodios que se repiten con una frecuencia variable, episodios de ansiedad o depresivos, por ejemplo, cursos más crónicos como puede ser el de un trastorno obsesivo compulsivo, combinaciones de episodios y deterioro como el de una esquizofrenia grave, o cursos de deterioro progresivo como es característico en las demencias. Los tratamientos para los trastornos psiquiátricos pueden ser de naturaleza psicoterapéutica, farmacológica u otros, aplicados en régimen de hospitalización o en el marco ambulatorio. Estos cursos de enfermedad pueden tener un impacto funcional diverso que dé lugar a un reconocimiento de la discapacidad o de la pérdida de la capacidad laboral, o que requieran de medidas de apoyo en centros de día o a través del ingreso en alguna institución.
En el gráfico 1 se representan los diferentes indicadores que podemos utilizar para caracterizar la gravedad del trastorno psiquiátrico.
Síntomas
La intensidad o frecuencia de los síntomas psiquiátricos es un indicador importante pero difícil de objetivar, ya que depende del relato y del recuerdo que nos ofrezca el paciente. Cierto es que los familiares y otros informantes nos pueden complementar la información describiendo la conducta y el impacto funcional. Dada la naturaleza fluctuante de los trastornos psiquiátricos necesitamos observar períodos amplios, idealmente años completos para que la comparación entre el año previo al AT y el año posterior tenga un cierto valor. En cuanto a la objetivación de los síntomas, es en relación al rendimiento cognitivo donde más pruebas disponemos y de más amplia difusión. No es extraño que alguien con demencia incipiente cuente con un “Mini mental state examination”, un “Moca” o un “Camcog”, pruebas que pueden repetirse y comparar los resultados.
Un síntoma que complica la valoración del paciente es la anosognosia, que puede ser completa o parcial. Consiste en la infravaloración o ausencia completa de reconocimiento de una patología evidente. Cuando la anosognosia se centra en una hemiparesia es fácil reconocerla, pero cuando afecta a la capacidad cognitiva o a un cambio de personalidad o conducta, su reconocimiento se complica. En esos casos, las consecuencias en forma de pérdida del empleo o deterioro familiar o social, se producen meses después. Es por ello que el psiquiatra ha de estar atento al nivel de conciencia o “insight” del paciente, para señalarlo en los informes de evaluación. Esta situación es habitual en algunos traumas craneales, en lesiones de hemisferio derecho o en pacientes con hipomanía.
Tratamientos
Otro de los indicadores de gravedad de la enfermedad son los tipos de tratamientos recibidos. Los ingresos hospitalarios por motivo psiquiátrico se reservan para situaciones agudas o que entrañan peligro para el paciente o para otras personas. Los ingresos prolongados nos hablan de persistencia de síntomas graves o de pérdidas significativas de autonomía. De igual modo, los intentos autolíticos y los episodios de atención en los Servicios de Urgencia también denotan gravedad.
Otros indicadores que nos pueden permitir comparar el antes y el después del AT son las estancias en hospitales de día, las dosis y variedad de psicofármacos utilizados, y la atención en Unidades especializadas (psicosis refractarias, trastornos de alimentación, trastornos afectivos o de deterioro cognitivo).
Reconocimiento de discapacidad
La discapacidad derivada de las enfermedades mentales puede ser objeto de reconocimiento en distintos ámbitos. Si la persona estaba en activo, la enfermedad puede ser causa de una incapacidad laboral lo que es un indicador indirecto de la gravedad de la enfermedad. Los sistemas de apoyo social disponen del reconocimiento de discapacidad y de la valoración de la dependencia como formas de cuantificar el impacto social de la enfermedad y de ordenar el acceso a ayudas y recursos. También la capacidad civil puede verse modificada como resultado del impacto de una enfermedad que interfiera con el autogobierno de la persona, y sin llegar a esas medidas de protección de la persona, enfermedades menos graves pueden justificar la pérdida de la capacidad para usar armas de fuego o la pérdida del carnet de conducir.
Recursos de apoyo social
La necesidad de cuidadores, el número de horas que están presentes a lo largo de la semana, la asistencia a centros de día o la necesidad de ingreso en residencia son también indicadores indirectos de severidad de la enfermedad. No son causas únicas, ya que las variaciones en la disponibilidad de apoyos familiares son también factores determinantes del ingreso en residencia o de la necesidad de cuidadores formales. Estos factores habrán de tenerse en cuenta a la hora de utilizar estas variables en el informe pericial.
Funcionalidad
La pérdida de autonomía derivada de un trastorno psíquico es un claro indicador de severidad. Disponemos de escalas para medir actividades básicas de la vida diaria, la más conocida es el índice de Barthel, así como para medir actividades instrumentales de la vida diaria de las que la escala de Lawton y Brody es un buen ejemplo. La cuantificación y objetivación de la autonomía puede constituirse en un argumento valioso en un marco pericial.
Fuentes y método de la pericia psiquiátrica
La elaboración del informe pericial implica la reunión de fuentes diversas de información. El historial médico y los informes previos nos dan una idea de la situación previa al accidente de tráfico, de las enfermedades psiquiátricas preexistentes y de los tratamientos recibidos. Los informes médicos del propio accidente de tráfico dan detalles de pérdidas o alteraciones de la conciencia en el momento del accidente (la escala de coma de Glasgow se incluye siempre que hay sospecha de TCE), da cuenta de ingresos en UCI o de intervenciones quirúrgicas, así como de situaciones extraordinarias que afectan al proceso de rescate de la persona herida o a otras personas heridas o fallecidas.
En la entrevista al paciente y a sus acompañantes prestaremos una atención especial a la descripción de la biografía personal y a los antecedentes médico-psiquiátricos, lo que nos ofrecerá información acerca de las vulnerabilidades y fortalezas previas, de la estabilidad vital o de las sucesiones de rupturas y crisis.
La exploración psicopatológica nos ofrece una fotografía del momento; cuanto más cercana al accidente de tráfico, menos elaboración de síntomas se ha producido. Los síntomas psiquiátricos tienen una naturaleza mayoritariamente subjetiva que tiende a traducirse en conducta observable. Es interesante conocer el grado de concordancia existente entre la naturaleza y severidad de los síntomas referidos y su repercusión cotidiana. La entrevista con informantes puede ayudarnos a tener un contraste entre el relato del paciente y la descripción de su conducta social.
Por último, las exploraciones pueden ser de dos tipos. En caso de sospecha de lesión cerebral las técnicas de neuroimagen, especialmente la resonancia magnética cerebral, nos dan una valiosa información de la existencia y localización de contusiones y hemorragias cerebrales. Por otro lado, los test psicológicos y, especialmente los test de valoración cognitiva, nos aportan una información auxiliar valiosa acerca de la competencia cognitiva, los estados de ánimo y los estilos de personalidad.
Para terminar
Cuando una persona con enfermedad mental se ve involucrada en un AT y refiere que se ha producido un agravamiento de su estado varias son las cuestiones que suelen suscitarse. La primera es si el estado actual es el propio de la evolución espontánea de la enfermedad, o si realmente se trata de un agravamiento causado por las circunstancias derivadas del AT. Para ello es importante contar con un diagnóstico claro y un conocimiento del curso de la enfermedad en los años previos. En relación al diagnóstico, es muy diferente que estemos ante una enfermedad de Alzheimer, de curso siempre progresivo, a que estemos ante un trastorno bipolar, de curso fásico y más variable. En términos generales, a mayor gravedad de la enfermedad psiquiátrica previa, más difícil resulta la correcta identificación de las secuelas tras un AT. Por la propia naturaleza de las quejas que se están valorando, ansiedad, miedo, tristeza o fobias, una segunda cuestión que se suscita habitualmente es la posibilidad de una exageración de síntomas.
En este artículo se sugiere que la utilización de un grupo de indicadores puede ayudar a reducir sesgos y a generar una impresión más equilibrada de la realidad clínica. Los indicadores sugeridos son: la valoración de la discapacidad antes y después del AT; la comparación de la severidad de los síntomas, de los tratamientos recibidos y de los ingresos hospitalarios; y la evolución de la autonomía y de los apoyos sociales. La exposición clara y documentada de la historia de la enfermedad y de los indicadores sugeridos contribuirá a la calidad de la pericia y a la clarificación de la magnitud precisa del agravamiento.
Comparte este contenido
Artículos
¿Qué es la flexibilidad cognitiva?
Psicóloga. Servicio de Daño Cerebral. Hermanas Hospitalarias Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Neuropsicología clínica en la rehabilitación del daño cerebral
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
Manejo de las alteraciones cognitivo-conductuales basado en la ética y la dignidad
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
Trabajamos en la prevención del suicidio
Psiquiatra. Jefa clínica. Unidad de Media Estancia. Hospital Aita Menni.
Importancia del ejercicio físico para la mejora del equilibrio en pacientes con párkinson
Fisioterapeuta. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Uso del exoesqueleto Atlas 2030 en niños y niñas con parálisis cerebral infantil
Fisioterapeuta pediátrica. Coordinadora de la Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Nerea MeabeFisioterapeuta. Hospital Aita Menni.
La tarea de informar a familiares en un Servicio de rehabilitación de daño cerebral
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Long covid y sus consecuencias en el funcionamiento cognitivo
Neuropsicóloga. Unidad de Daño Cerebral. Hospital Aita Menni.
La intervención domiciliaria con personas con trastorno mental grave
Terapeuta ocupacional. CRPS Aita Menni.
Vicente Hueso CorralPsicólogo clínico forense. Responsable de los Centros de Rehabilitación Psicosocial de Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
La sedestación individualizada
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Las secuelas psíquicas en el baremo de la Ley 35/2015
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Terapia física en el agua: cuándo y por qué
Fisioterapeuta. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Objetivos en la rehabilitación de las afasias
Logopeda del Centro de Neurorrehabilitación Aita Menni de Bilbao.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Monográfico: Amnesia retrógrada y daño cerebral
Tratamiento preventivo de la aversión alimentaria en niños con PEG
Logopeda. Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Sobre la nueva Ley de apoyo a las personas con discapacidad
Trabajadora social de la Unidad de Discapacidad Intelectual y Trastornos del Espectro Autista con alteraciones de conducta. Hospital Aita Menni.
Tortícolis muscular congénita
Fisioterapeuta pediátrica. Coordinadora de la Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Carlos Rodríguez MelcónFisioterapeuta. Unidad de Daño Cerebral. Centro Hospitalario Padre Menni de Santander.
Elena TampánFisioterapeuta pediátrica. Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
“Desde el traumatismo no me baja la regla. ¿Por qué?”
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
Las múltiples causas de una disfunción sexual en el cuerpo masculino tras un daño cerebral adquirido
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
El daño cerebral también puede afectar al sistema endocrino
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
Alba MuñozNeuropsicóloga. Miembro ordinario de la División de Neuropsicología Clínica (NPsiC).
¿Qué silla de ruedas motorizada necesito?
Terapeuta ocupacional. Servicio de Daño Cerebral. Hospital Aita Menni.
Ismene GoitiFisioterapeuta. Servicio de Daño Cerebral. Hospital Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Tummy time: ¿por qué es importante que el bebé pase tiempo boca abajo?
Fisioterapeuta pediátrica. Coordinadora de la Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Elena TampánFisioterapeuta pediátrica. Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Salud mental y COVID-19
Psiquiatra especialista en Psicogeriatría. Director médico de Hermanas Hospitalarias en el País Vasco (Aita Menni) y Navarra.
Reflexiones en torno a la creación de un modelo para la rehabilitación de pacientes con afasia severa
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Clara Jiménez GonzálezLogopeda del Centro de Neurorrehabilitación Aita Menni de Bilbao.
Prevención o reducción de la sobrecarga de las personas cuidadoras de la persona con daño cerebral adquirido
Responsable del Área de Neuropsicología. Centro de Neurorrehabilitación Aita Menni (Bilbao).
El Proyecto EDUCA como respuesta a la sobrecarga de la persona cuidadora
Doctora en Psicología. Psicóloga clínica. Hospital Aita Menni.
Prevención de caídas en el paciente neurológico. Abordaje desde la fisioterapia acuática.
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La telerrehabilitación en logopedia
Logopeda del Centro de Neurorrehabilitación Aita Menni de Bilbao.
Entrenamiento de alta intensidad a intervalos después de un ictus
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Tratamiento de fisioterapia en la rehabilitación vestibular
Fisioterapeuta pediátrica. Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La comunicación con las familias de los pacientes hospitalizados con afasia en los tiempos del COVID-19
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Sara PachecoNeuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
La importancia de la fisioterapia respiratoria en neurorrehabilitación
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Coronavirus y crisis psicológica
Psicólogo. Especialista en situaciones de emergencia y catástrofes. Hermanas Hospitalarias Aita Menni.
La neuropsicología en la intervención con menores con DCA en la fase post-aguda
Psicólogo especialista en Neuropsicología. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Epilepsia post ictus
Médico rehabilitador. Servicio de Daño Cerebral del Hospital Aita Menni.
La aplicación del concepto de “calidad de vida” a la atención de las personas con daño cerebral
Neuropsicóloga en el Centro de Día de Daño Cerebral Aita Menni de Arrasate / Mondragón.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
El síndrome de Korsakoff, ¿qué puede aportar la intervención neuropsicólogica?
Neuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Terapia de pareja. ¿Qué pasa con el sexo cuando hay un daño cerebral?
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
El papel de las intervenciones psicológicas en la actividad asistencial de Aita Menni
Psicólogo. Responsable del área de Persona Mayor de Hermanas Hospitalarias Aita Menni.
Cuándo dar el alta a un paciente ingresado en una unidad de daño cerebral
Especialista en Medicina Física y Rehabilitación. Servicio de Daño Cerebral. Hospital Aita Menni (Arrasate / Mondragón).
La recuperación funcional en el medio comunitario: favoreciendo la inclusión social
Monitora. Unidad de Media Estancia. Hospital Aita Menni.
Amaia Bolumburu AldazabalPsicóloga. Hospital Aita Menni.
Aplicación de la neurodinámica en neurorrehabilitación
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La importancia de la higiene oral en disfagia
Logopeda. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Cuando mi brazo ya no es mío: a propósito de un caso de somatoparafrenia
Neuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Arantxa IrasueguiPsicóloga.
¿Cómo podemos entrenar las funciones ejecutivas en las personas con enfermedad mental?
Psicóloga general sanitaria y forense . Responsable del Área de Discapacidad Intelectual de Hermanas Hospitalarias Aita Menni.
Selene VélezTerapeuta ocupacional, Servicio de Rehabilitación y Dinamización Social del Hospital Aita Menni.
Fuensanta MesaMonitora. Servicio de Rehabilitación y Dinamización Social. Hospital Aita Menni.
Un acercamiento al concepto de cognición social
Neuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
El ambiente social, determinante en la evolución del trastorno mental severo
Terapeuta ocupacional.
Punción seca en neurorrehabilitación
Fisioterapeuta. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Programas de ocio terapéutico en el Hospital Aita Menni
Psicóloga general sanitaria y forense . Responsable del Área de Discapacidad Intelectual de Hermanas Hospitalarias Aita Menni.
Selene VélezTerapeuta ocupacional, Servicio de Rehabilitación y Dinamización Social del Hospital Aita Menni.
¿Por qué debo utilizar esta ortesis?
Médico rehabilitador. Servicio de Daño Cerebral del Hospital Aita Menni.
El juego como herramienta terapéutica
Terapeuta ocupacional. Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Los duelos en la madurez
Psicólogo. Especialista en situaciones de emergencia y catástrofes. Hermanas Hospitalarias Aita Menni.
La apraxia, esa gran desconocida
Terapeuta ocupacional. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Irritabilidad en personas con ictus
Neuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
Entrenamiento del equilibrio en pacientes con daño cerebral basado en perturbaciones
Especialista en Medicina Física y Rehabilitación. Servicio de Daño Cerebral. Hospital Aita Menni (Arrasate / Mondragón).
¿Qué es la afasia progresiva primaria?
Logopeda. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La sexualidad con daño cerebral adquirido (II)
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
Auditoría del uso de las grúas de transferencia en el marco del Servicio Foral de Productos de apoyo Etxetek
Terapeuta ocupacional. Etxetek.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Txomin Ruiz de GaunaController. Etxetek.
La sexualidad con daño cerebral adquirido (I)
Neuropsicóloga de Hermanas hospitalarias Aita Menni en el Centro de Día de Daño Cerebral de IFAS Bekoetxe. Formadora en neuropsicología y sexualidad.
La importancia de la actividad física grupal en la rehabilitación de las personas con daño cerebral adquirido
Jefe de Servicio de Fisioterapia. Servicio de Daño Cerebral. Hospital Aita Menni.
Actividades instrumentales de la vida diaria en la Unidad de Media Estancia
Psicóloga. Hospital Aita Menni.
Mª José Reos LlinaresTerapeuta ocupacional.
Los trastornos emocionales y conductuales tras el ictus
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Naiara MimentzaNeuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
Implantación del Modelo de Atención Centrado en la Persona
Psicóloga clínica. Área de Persona Mayor. Hermanas Hospitalarias Aita Menni.
Tratamiento de la apatía en la Unidad de Daño Cerebral Adquirido
Psicólogo especialista en Neuropsicología. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Noemí ÁlvarezResponsable del Área de Neuropsicología. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Integración e inserción sociolaboral de las personas con enfermedad mental
Doctora en Psicología. Psicóloga clínica. Hospital Aita Menni.
Intervención sobre el síndrome metabólico en nuestra Unidad de Media Estancia
Psiquiatra. Jefa clínica. Unidad de Media Estancia. Hospital Aita Menni.
Mª José Reos LlinaresTerapeuta ocupacional.
Mertxe Goñi GallegoSupervisora. Unidad de Media Estancia. Hospital Aita Menni.
El síndrome de Angelman en España: analizamos la visión de las familias
Logopeda. Servicio de Daño Cerebral. Centro de Neurorrehabilitación Aita Menni (Bilbao).
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Ángela Fernández de CorresLogopeda. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La terapia ocupacional en el ámbito domiciliario
Terapeuta ocupacional. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Entender el duelo y su tratamiento
Psicólogo. Especialista en situaciones de emergencia y catástrofes. Hermanas Hospitalarias Aita Menni.
Importancia de la bipedestación y marcha
Fisioterapeuta pediátrica. Coordinadora de la Unidad de Rehabilitación Infantil. Centro de Neurorrehabilitación Aita Menni (Bilbao).
Las estereotipias verbales en personas con daño cerebral adquirido
Diplomado en Logopedia. Servicio de Daño Cerebral. Hospital Aita Menni.
La valoración neuropsicológica en un Servicio de Daño Cerebral
Responsable del Área de Neuropsicología. Centro de Neurorrehabilitación Aita Menni (Bilbao).
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
“¿Por qué me duele?” Dolor central post ictus.
Médico rehabilitador. Servicio de Daño Cerebral del Hospital Aita Menni.
El manejo de la impulsividad en pacientes con daño cerebral
Neuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
José Ignacio Quemada UbisPsiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Naiara MimentzaNeuropsicóloga. Servicio de Daño Cerebral. Hospital Aita Menni.
Cómo informar acerca del pronóstico a las familias de personas con daño cerebral
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Disartria infantil
Logopeda. Centro de Neurorrehabilitación Aita Menni (Bilbao).
La valoración de la capacidad para decidir en personas con daño cerebral
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
Toxina botulínica. ¿Pero esto no es un veneno?
Médico rehabilitador. Servicio de Daño Cerebral del Hospital Aita Menni.
¿Por qué los pacientes con problemas de memoria siempre contestan “no sé”?
Psiquiatra. Director de la Red Menni de Daño Cerebral de Hermanas Hospitalarias.
